这是我们春节前最后一篇了,节后再见!
大量研究表明,早期肿瘤的长期生存率远高于中晚期肿瘤,很多肿瘤如果能够在早期发现并得到早期治疗,其治疗效果远比中晚期肿瘤的治疗效果要好。基于早筛查、早发现、早治疗的“三早预防”理念,有不少生物技术公司宣称自己研发的新产品能进行肿瘤的早筛或者早诊。
这些产品真的能够给“患者”带来实质性的帮助吗?
我们以日本曾经开展过的婴儿神经母细胞瘤的筛查为例来进行讨论。神经母细胞瘤是发生在婴儿期的一种恶性肿瘤,如果发现较晚,就会错失手术机会。一方面1岁前诊断者总体上治疗预后优于1岁以后诊断,另一方面筛查试验简单便宜,所以1985年,日本医疗界率先开展了针对6个月婴儿的神母细胞瘤筛查,在最后确诊的337例婴儿中,治疗后的5年生存率为97%,而在没开展这项筛查之前,这个病的总体五年生存率仅为55%。
97% VS 55%即使是外行似乎也能看出来这筛查的效果似乎非常好。但这是不是就显著地提高了参与筛查的婴儿的健康水平呢?
获知这一令人兴奋的结果之后,澳大利亚新南威尔士州也计划跟风开展这一项目,但在相关机构做出决定之前,一位谨慎的澳大利亚的统计学专家重新分析了日本人的数据,结果意外发现,接受筛查与未接受筛查的婴儿存活率并无差异。可这又如何解释前面97% VS 55%这样明显的差异呢?
原来,这其中有两个统计学的偏倚让日本医界进入了误区。
偏倚之一——领先时间偏倚(lead time bias)
如果我们仅以5年生存率为评价指标,那么97% VS 55%似乎足以说服我们接受这项筛查有益的结论了,但如果我们不是以诊断该病的时间为计算起点,而是以婴儿的出生时间为起点,就会发现更早的诊断本身并不能使患儿活得更长,而仅仅是使他们带病生存的时间更长了,并没有实质性降低这种疾病在婴儿群体中的死亡率。我们以以下图示来形象地说明:
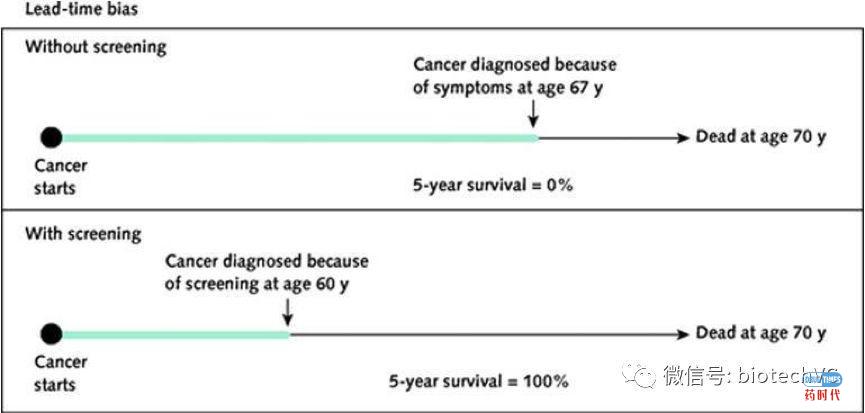
比如一群人在毫无症状的60岁时通过体检查出某种癌症,而后立刻开始积极治疗,在经受了种种治疗的考验煎熬之后,他们活过了几年相对健康的岁月,而后在70岁时,死于癌症的复发。他们的五年生存率是100%,在确诊癌症之后,又存活了10年,这似乎是比较成功的治疗了。
但是,这群人如果在60岁没有参加这项筛查,而后他们很好地活到67多,这时他们出现症状了,及时就诊后诊断为那种癌症,经积极治疗后,只存活了3年,他们都死于70岁。那么,这次治疗,他们的五年生存率是0%,在确诊癌症之后,只存活了3年,这似乎是比较失败的治疗,会让人觉得非常遗憾。相对于参加肿瘤筛查的情况,前者治疗后活了10年,而后者治疗后只存活了3年。
可是,这两种人生的终点不都是70岁么?那么,他们参加的这项筛查让你获益了吗?
偏倚之二——过度诊断偏倚(overdiagnosis bias)
神母细胞瘤这一家族,各亚型之间恶性程度差别很大,其中有些发展较慢,在婴儿没有表现出症状之前通过筛查被发现的,大都是这类。这样的肿瘤治疗效果当然很好,甚至有一部分可以不治而愈,而那些恶性度较高的亚型,则一般生长较快,很快就会表现出症状,这类神母细胞瘤往往预后就很差,而这部分恰恰就是难以通过筛查发现的病例——因为它们速度快得不给你机会。所以,那337例通过筛查而获得确诊的神母细胞瘤,原本就是预后较好的那一类,甚至有一部分你不去筛查,那就根本不会发现这个病,有些本可以自行消失不治而愈的,岂不是平白无故地就多挨了一刀?
我们再以以下图示来形象地说明:
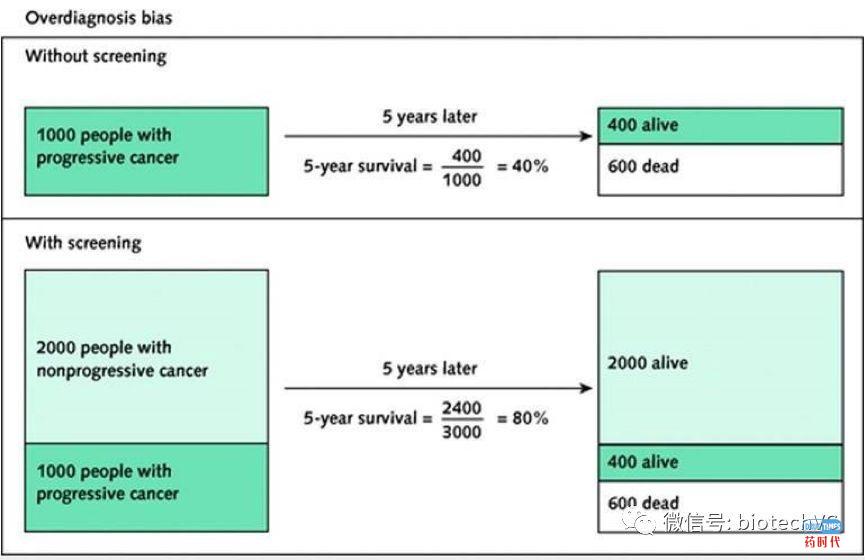
在没有进行筛查的情况下,假设有1000名个体是某种恶性肿瘤患者,他们经治疗5年后,有600名患者死亡,5年生存率是40%;如果在这些患者所在的人群中用某种技术进行筛查,能发现2000多名阳性个体,这些个体他们其实并不是恶性度比较高的肿瘤,在这种情况下,还是原来拿600名恶性度比较高的患者死亡,但整体的五年生存率却提高到80%。
一层窗户纸似的障眼法,就这样一直让日本医疗界被蒙蔽了20年,后来一项囊括三百万名儿童的临床试验表明,这类筛查非但没有任何益处,反而导致了不必要的手术和化疗等一系列弊端。在日本大量患儿付出惨重代价之后,日本终于叫停了这个项目。
事后,作为旁观者的我们,不得不惊叹于澳大利亚那位专家的慧眼卓识,他居然能在一片积极的叫好声中拨开数据的迷雾,使澳大利亚新南威尔士州的婴儿免受其害。
与神母细胞瘤筛查类似的例子,还有前列腺癌的筛查,目前已有的高质量的证据提示,提高对该病的被检出率,并不能对该病的病死率或总死亡率有影响,但很多人已经因此付出了不必要的代价,比如因手术造成阳痿。
我们必须承认,确实有些人可能会因前列腺癌的早期诊断而被救命,但目前的筛查手段实在分不清哪些是不治疗也不会危及生命的(此类发病率更高),哪些是必须要治疗(发病率低但凶险)的。为少数人的利益,而绑架一个人群去筛查,使数倍于受益者的人群遭受不必要的手术,这样的筛查值得吗?
所以,评价一种肿瘤筛查技术是否有效,要注意以下几个方面
-
发现早期肿瘤患者人数增加,表明这种方法的灵敏性比较好;
-
发现的晚期肿瘤患者人数减少,经过早期治疗确实有效地阻止了早期肿瘤向晚期肿瘤发展,表明这种筛查技术把大多数进展比较快、恶性度比较高的亚型筛选出来了。
-
死于这种肿瘤的患者人数减少,达到了终极目的,使更多的患者不会因为这种肿瘤而死亡。
讲到这,我们需要重新了解究竟什么是真正的早筛和早诊。
根据WHO的定义,肿瘤早期筛查是指用快速、简便的方法,从大量尚未出现症状的人群中筛选出极少数肿瘤高危群体(阳性者),是肿瘤“三早预防”里面的早期发现环节。这里要强调肿瘤筛查是对无症状的“健康”人群进行的筛查,所筛查出的阳性者作为可疑对象,并不表明就是肿瘤患者,只是说明患者体内肿瘤相关物质的含量较高,是否体内已形成肿瘤,必须经其它技术手段进一步诊断。而肿瘤的早诊是肿瘤“三早预防”里面的早期诊断环节,在有症状的患者中对肿瘤进行早期鉴定的技术方法。很多肿瘤在出现症状前,已具有转移能力,等出现症状时,往往难以治疗。如果能早期筛查出高危个体,经确诊后早期治疗,具有较高的五年甚至十年以上生存概率。
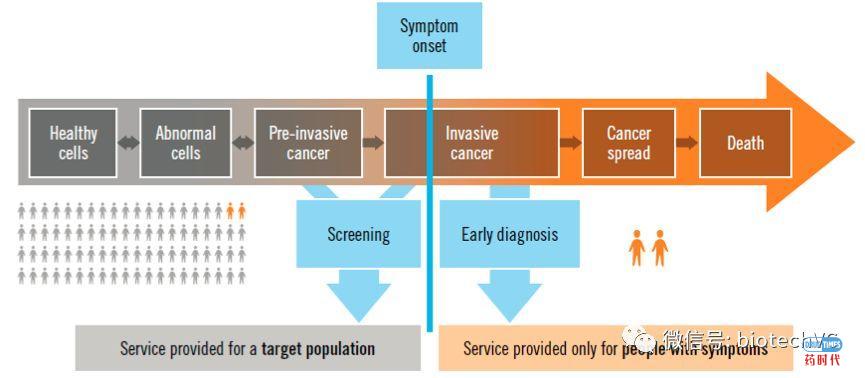
肿瘤的发生和发展是一个漫长的过程,最初的阶段是分子癌变阶段,这个阶段由于遗传因素或者环境因素的相互作用,导致了DNA 、RNA 或者蛋白分子发生了突变,这些分子突变经过8-10年的积累,通过多次细胞分裂的过程,会进入到细胞癌变阶段,这时会有少数细胞获得永生行,具有无限增值的能力,这个阶段肿瘤细胞与人体的免息系统进行博弈的阶段,大约经历3-5年的博弈,如果肿瘤细胞占了上风,肿瘤细胞分裂增殖就会提速,发展成肿瘤组织,进入早癌阶段,在这个阶段,部分恶性度较高的肿瘤已具有侵袭性和转移性。早癌组织经过1-3年的生长,逐渐变大,产生占位,对周围组织和神经产生压迫,让患者出现不适症状,这时已进入癌症的中晚期,肿瘤细胞侵袭血管组织,并多发转移。
对肿瘤进行早筛和早诊,可以更大概率地发现早期癌症,从而提高其五年生存率,降低死亡率。以结直肠癌为例,1期肿瘤的五年生存率为95%,2期肿瘤的五年生存率为75%,3期肿瘤的五年生存率降为40%,4期肿瘤的五年生存率只有8%。所以,肿瘤的早筛早诊早治疗对提高五年生存率具有非常大的意义。但是目前我国早期结直肠癌的检出率只有12%,肿瘤的早筛和早诊还有待普及。
那么到底什么样的人群真正需要肿瘤早筛?
肿瘤的早筛具有非常大的意义,但并不是所有人都适合进行早筛。肿瘤风险一般随着年龄增长而增长,大部分肿瘤在年轻群体中的发病率是非常低的,筛查没有明显意义,因此年龄是肿瘤筛查的第一个指标。
不同的肿瘤的建议筛查年龄各不相同,但是如果有如下一些高风险因素,就要比别人更早更经常进行肿瘤筛查:
-
有过肿瘤病史
-
有肿瘤家族史
-
有与肿瘤相关的基因突变
-
有环境因素暴露史,如石棉,放射性物质接触
-
有肿瘤相关的个人行为,如抽烟,饮酒和阳光暴晒
-
有儿童或青年期受到过治疗性辐射
除此之外,肿瘤早筛还有风险,其实做不做早筛也是根据每个人的情况权衡自己收益和风险的决定。这些风险和获益一定要告知参与肿瘤筛查的参与人员,让其权衡后自己决定是否继续进行肿瘤筛查。
-
某些早筛手段可能会引起出血或者其它健康问题。一些侵入性的检查,比如胃镜和肠镜,可能会造成出血甚至穿孔。
-
可能会有假阳性的结果,会让阳性个体产生焦虑等精神压力,并需要增加更多的检测,进而承受更多的检测带来的负面影响。
-
可能会存在假阴性的结果,这会给参与者提供错误的保证,可能使期心理上不再重视,导致诊断延误,甚至等症状出现时患者也不进行医疗检查。
-
可能会导致过度诊断,如果正确筛查出的癌症进展很缓慢,在患者的生命中不会对其造成伤害,如果进行治疗就是过度治疗。如对于年龄超过75岁的女性,即使筛查出乳腺癌,在其预期寿命的10年内,乳腺癌对其不会生命造成严重的伤害,也许还没等乳腺癌发展到很严重的地步,患者已经死于其它疾病,所以对于年龄超过75岁的女性不建议进行乳腺筛查。
-
发现肿瘤不一定能促进患者健康,或者增加患者寿命。
那么是不是就要拒绝所有早筛呢?刚刚我们讲过,是要分筛查群体的,不同群体去做的风险收益比不一样。比如以下三类群体就可以用合理的早筛技术进行筛查。
第一种:重度烟民
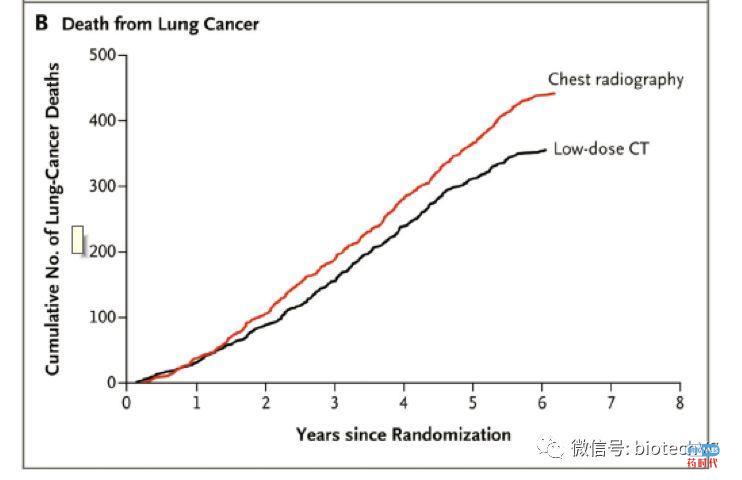
美国的一项针对对53,454 名重度抽烟的居民进行了肺癌的早筛,将筛查人群随机分成两组,一组进行低剂量CT筛查,一组进行X胸片筛查(之前已有研究表明X胸片对于肺癌的早筛无意义,此处作为对照组),低剂量CT的筛查阳性率是24.2% ,X光片筛查的阳性率6.9% 。对筛查的阳性患者进行治疗,经过六年的随访,两种筛查方法的死亡率分别是247/百万人和309/百万人,低剂量螺旋CT筛查能降低20%的死亡率,表明低剂量螺旋CT是一个有效的肺癌早筛手段,能够发现更多的早期肺癌患者并及时进行治疗。该研究成果发表在2011年的新英格兰杂志上(N Engl J Med. 2011 August 4; 365(5): 395–409. doi:10.1056/NEJMoa1102873.)
第二种:有吸烟史或者二手烟的无症状40岁以上人群
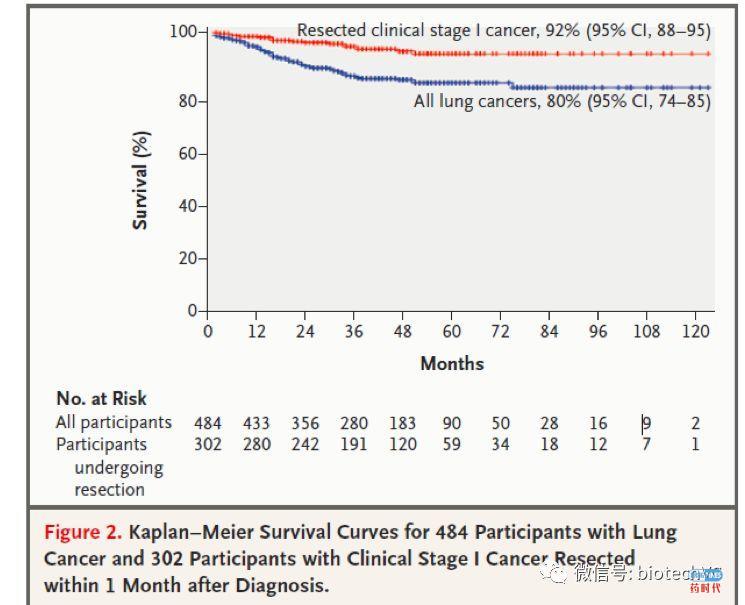
在另一项多中心的肿瘤早筛项目中,对来自日本、美国、欧洲、以色列和中国总共31,567 有吸烟史或者二手烟的无症状40岁以上人群进行了低剂量CT筛查,484名参与筛查的人被诊断为肺癌, 其中412 名是I期肺癌,其中411 进行了手术切除,57 名进行了放疗或者化疗,16 名未进行任何治疗。经过跟踪随访和统计计算,全部患者(不考虑分期和治疗),十年生存率是80%;302 名接受手术治疗的I期患者,十年生存率是92%;8
名不接受治疗的I期患者全部在5年内死亡。
这项肺癌筛查的研究表明,低剂量CT进行肺癌早筛,能显著提高患者的十年生存率,尤其是I期肺癌的患者,经过积极治疗后,十年生存率提高更明显,而不接受治疗的患者,即使处于肿瘤的早期,也会在五年内迅速恶化并死亡。这项研究成果发表在2006年的新英格兰杂志上(N Engl J Med 2006;355:1763-71.)。
第三种:食管癌高发区40岁以上农村居民
在一项国内针对食管癌高发区河南林州市40岁以上农村居民进行的上消化道早筛项目中,对65829名筛查人群进行了内镜筛查,共检出食管癌157例,其中食管癌病例包括黏膜内癌/黏膜下癌141例和浸润癌16例。筛查出的癌症患者全部进行了治疗和长期随访,并以本筛查项目开始前当地医院发现的散发食管癌患者为对照,研究了他们的十年生存率的情况,发现早筛项目发现的食道癌患者经过治疗后十年生存率明显高于非筛查组食管癌患者。表明内镜筛查是一个有效的食管癌早筛手段。
总结:早筛有益的前提一定是针对合适的高危人群。
接下来,我们再看看现在市场上炒得火热的分子诊断领域肿瘤早筛早诊技术。
目前市面上有很多公司宣称自己研发的新产品能用于肿瘤的早筛早诊,那么如何甄选出真正有临床意义的创新性早筛早诊产品呢?
我们觉得可以从以下几个方面来衡量:
1、能筛查出跟公认的肿瘤筛查方法相同的肿瘤类型,前面谈到的公认的肿瘤筛查方法经过多年临床实践验证,能够发现更多的早期肿瘤,能够降低群体中晚期肿瘤的发病数量,降低肿瘤的死亡率。如果新的筛查方法也能够筛查出相同类型的肿瘤,提示这种筛查技术可能对于肿瘤防治是有效的。
2、筛查出的肿瘤早期治疗比晚期治疗更有效。对于一些恶性度比较高的肿瘤,早期还没扩散时通过根治手术和对应的放化疗措施进行治疗,长期生存率非常高,这时治疗死亡率能大大降低,如果发展到晚期,肿瘤多发转移扩散,没有很有效的办法治疗,肿瘤死亡率很高,针对这一类肿瘤的筛查方法如果能更多地筛查出早期患者,将具有非常重要的意义。
而一些进展比较慢的肿瘤,比如甲状腺癌,前列腺癌,早期治疗并不比晚期肿瘤效果更好,还有一类进展非常快的恶性肿瘤,比如胰腺癌,早期发现和晚期发现,治疗效果一样差,根本不给我们治疗机会,这两类肿瘤都不适合进行早筛。
3、对早期肿瘤的灵敏度比目前筛查方法高就可以,不用像特异性那样必须要求90%以上。
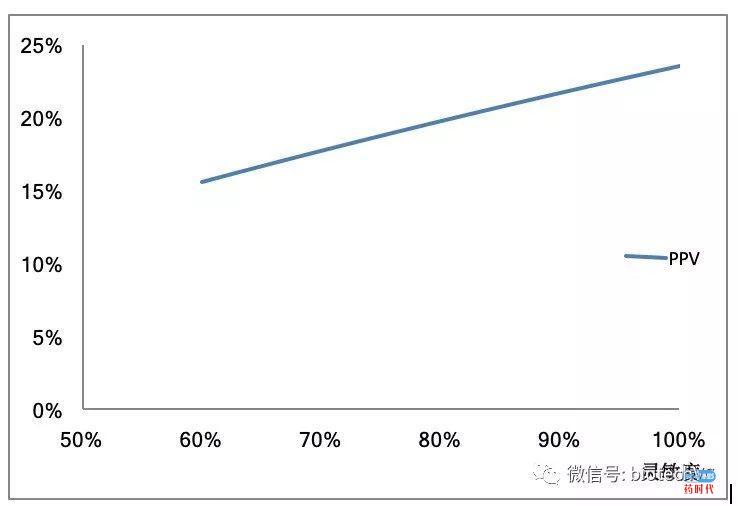
如果新的筛查技术也能够筛查出同类型的早期肿瘤且灵敏性比目前法高,将具有非常重要的意义。但是如果不提高特异性而单纯提高灵敏度的话,阳性结果的真实率(阳性预期值,PPV)提升的空间也十分有限。
下图所示就是假设在高危人群中的发病率是3%、特异性是90%的前提下,随着灵敏性的提高,PPV最多也就上升到25%,也就是说有四分之三以上的筛查阳性都是假阳性。
4、特异性>90%是门槛,再往上是越高越好。
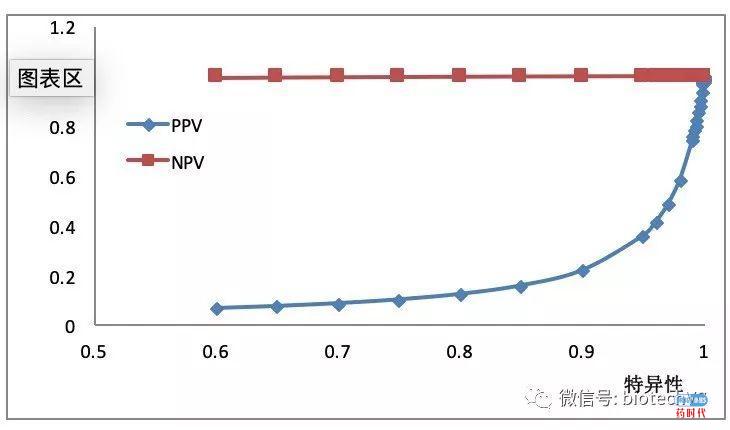
特异性是衡量否适合肿瘤筛查的一项重要指标,特异性越高,被误诊为阳性的人数就越少。在特异性90%以下时,特异性的增加并不能明显提升假阳性个体的排除率,在特异性大于90%时,特异性的进一步提高可大幅提高假阳性个体的排除率。
下图所示就是假设在高危人群中的发病率是3%、灵敏度是90%的前提下,随着特异性的提高,阳性结果的真实率(阳性预测值,PPV)随着特异性的上升大幅提升。
5、针对发病率相对较高的病种。发病的高低直接影响了真阳性个体的数量,所以如果发病率比较低,检测的PPV会很低。另外真实病例人数较少,其社会影响和经济效益都比较低,都不适合大规模投入。
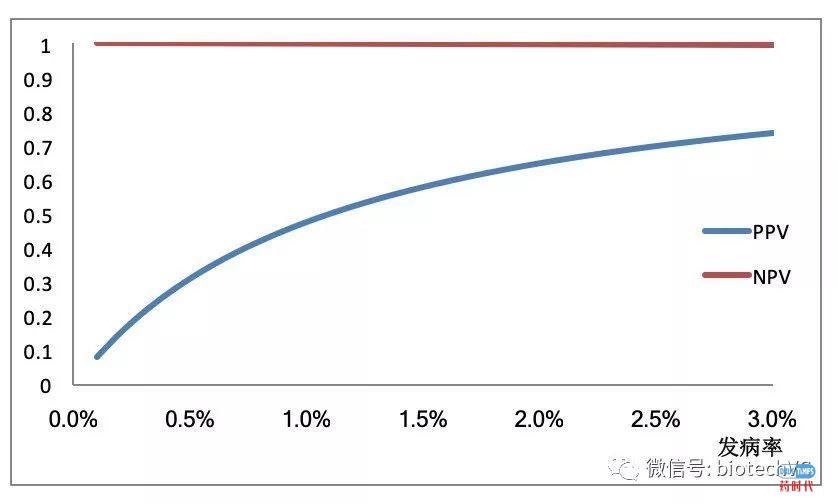
这也从一个侧面说明了筛查必须在高危人群中进行,而不要在普通人群中进行的道理,比如下图所示,假设某种肿瘤在普通人群中的发病率只有0.1%,如果用灵敏度是90%、特异性是99%的检测技术进行筛查,PPV不过是8.26%,如果在高危人群中筛查,发病率提高到3%,这时再用同样的技术进行筛查,PPV会大幅提升到73.6%。同理,对于一些罕见的肿瘤,要么找不到高危人群,要么高危人群中发病率也比较低,那就没有筛查的必要了。
6、取样方便,快速简便。作为筛查手段,因为面对的群体比较大,取样方便一方面让筛查人群的接受度比较高,另一方面也能节省医务人员的操作时间,筛查更多的人。
7、价格相对较低。因为筛查的群体大部分都是健康人,对于大部分来说,并没有检测的迫切性,所以价格会成为影响他们是否接受筛查的一个重要因素。另外,很多筛查项目是政府买单,在有限的经费内筛查更多的群体,发现更多的真实患者,具有更重要的社会意义。
对于早诊产品,因为面对的是有症状的群体,其中真正的患者比例比较大,所以要求相对来说没那么高。我觉得具有以下特点的早诊产品可以认为是一款比较好的肿瘤早诊产品:(满足其中一条或者几条均可,不必像早筛技术那样全部满足)
-
对于癌种来说,筛查出的肿瘤早期治疗比晚期治疗更有效;
-
对早期肿瘤的灵敏度比传统方法高;
-
特异性比其它方法高;
-
取样更方便,更简便快捷;
-
能大幅降低成本。
最后,我们想说,肿瘤早筛早诊不能笼统认为早筛查早受益。要看是否针对高危人群及发病率、具体是什么肿瘤、早筛技术和现有筛查技术比较、以及是否有良好的预后治疗等等。用错了,反而适得其反。
另外,如果想和我们讨论肿瘤早筛早诊的各种有趣事情,可以加微信:wayruiDNA;如果你觉得本文尚可一读,还请转发朋友圈,让更多的朋友能获得新的启发。
扫描下方二维码,关注我们BiotechVC的订阅号。

以上文字由Biotech venture capital原创,仅为促进讨论与交流,不构成法律意见或咨询建议。版权所有,违者必究。如需转载,请注明作者和Biotech venture capital原创。
过往文章:
参考文献:
1.The National Lung Screening Trial Research Team. Reduced Lung-Cancer Mortality with Low-Dose Computed Tomographic Screening. N Engl J Med. 2011 August 4; 365(5): 395–409.
2.The International Early Lung Cancer Action Program Investigators. Survival of Patients with Stage I Lung Cancer Detected on CT Screening. N Engl J Med 2006;355:1763-71.
3.刘曙正, 于亮, 李变云等。林州市食管癌筛查病例与非筛查病例生存情况比较。中华预防医学杂志2018, 52(3):238-242.
4.图片部分来自于网络
发布者:药时代,转载请首先联系contact@drugtimes.cn获得授权

 为好文打赏 支持药时代 共创新未来!
为好文打赏 支持药时代 共创新未来! 
